 FECONDATION IN VITRO CONVENTIONNELLE : FIV FECONDATION IN VITRO CONVENTIONNELLE : FIV
Place de la FIV dans l'arsenal des techniques en AMP :
La FIV ou fécondation in vitro conventionnelle est, hiérarchiquement, la technique la plus simple. Dans cette technique la fécondation se fait naturellement, sans intervention mécanique du biologiste.
Elle est préconisée soit après échec d'une serie d'inséminations intra-utérine soit directement selon la qualité du sperme.
En cas d'échec de fécondation, on pourra passer à une technique plus interventionniste qu'est l'ICSI.
En l'absence de grossesse malgré la présence d'embryons d'aspect normaux, on pourra renouveler une tentative de FIV conventionnelle.
  Qu'est ce qu'une FIV ? Qu'est ce qu'une FIV ?
C'est une fécondation qui se fait à l'extérieur du corps de la femme, dans un milieu de culture dont la composition est proche de l'environnement naturel des trompes.
Pour y parvenir, on utilise les ovocytes (ovules) et les spermatozoides des conjoints.
Dans le cas d'une stérilité définitive chez l'un des membres du couple, on pourra faire appel au don d'ovocytes ou au don de spermatozoïdes.
la fécondation in vitro existe, en routine, depuis plusieurs décénies. Le premier "bébé-éprouvette est effectivement né en angleterre en 1978.
A l'origine, la fécondation se faisait dans des éprouvettes en verre ce qui expliquait le terme "in vitro".
 Formalités administratives (France) Formalités administratives (France)
La loi de bioéthique encadre strictement la pratique de la fécondation in vitro, en France.
Dans ces conditions, les caisses prennent en charge la totalité des frais jusqu'à 4 tentatives par enfant.
Dans l'état actuel de la loi, cette pratique médicale est réservée aux couples hétérosexuels mariés ou vivants en concubinage notoire depuis plus de deux ans.
La conjointe doit être âgée de moins de 43 ans au moment de la tentative de fécondation in vitro, sous réserve que le bilan clinico-biologique permette de la réaliser. On estime "raisonnable" de ne pas dépasser 55 ans pour le conjoint sous réserve que la spermiologie soit encore compatible avec une tentative d'AMP.
  Les différentes étapes Les différentes étapes
 1 - La décision Médicale et le Bilan pré-FIV 1 - La décision Médicale et le Bilan pré-FIV
La Décision de rentrer dans un protocole de fécondation in vitro est prise par le gynécologue après les investigations nécessaires, cliniques et Biologiques, chez le conjoint et la conjointe.
Un certain nombre d'analyses médicales sont indispensables pour élaborer le dossier pré-FIV:(spermogramme, dosage hormonaux, tests sérologiques (hepatite B, C, HIV......) etc.
 Les analyses médicales Les analyses médicales
 La reserve ovarienne La reserve ovarienne
Une fois les examens effectués, l'indication de la technique d'assistance médicale à la procréation pourra être posée, en fonction du spermogramme et du test de survie des spermatozoïdes en milieu de culture :FIV conventionnelle, FIV avec micro-injection :ICSI, voire IMSI).
Lors d'une consultation ou d'une réunion de groupe, Le couple recevra des indications très précises sur le type de technique utilisée, ses avantages et ses inconvénients, ses limites.
Après un délai de reflexion, il notifiera, par écrit, sa décision de rentrer dans le protocôle de Fecondation in vitro.
 2 - Le monitorage de l'ovulation 2 - Le monitorage de l'ovulation
Pour permettre aux ovaires de produire plusieurs ovocytes en même temps, on utilise, dans la plupart des cas, un ensemble de trois types de médicaments qui va permettre de provoquer une SUPEROVULATION.
un des traitements le plus apprécié, quand il est possible, est appelé "protocole antagoniste court" il dure à peu près 15 jours. Dans ce protocole, on utilise généralement :
- une FSH naturelle ou recombinante pour stimuler l’ovaire- un antagoniste du GnRH pour mettre l’ovaire "en repos" et bloquer le processus naturel de l’ovulation,
- une HCG naturelle ou recombinante ou un agoniste de la Lh-rh pour déclencher artificiellement l’ovulation au bon moment.
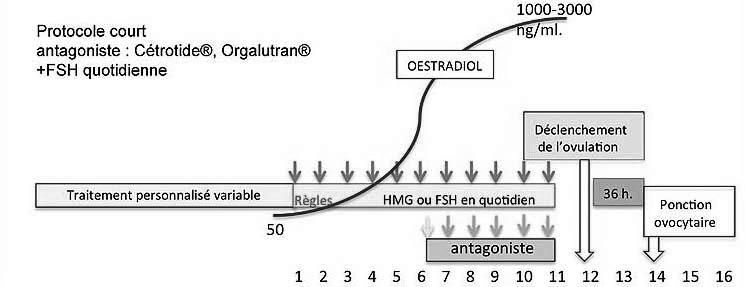
Dans d’autres cas, on peut être amené à utiliser un « protocole long » avec agoniste de la LHRH qui durera une trentaine de jours (ou plus).
Il existe aussi d'autres protocoles dans lesquels la phase préparatoire à la stimulation ovarienne pourra être différente et plus ou moins longue.
 Les autres protocoles de stimulation de l'ovaire Les autres protocoles de stimulation de l'ovaire
 Comment gérer son temps pendant le traitement? Comment gérer son temps pendant le traitement?
 3 - La tentative de Fécondation in vitro 3 - La tentative de Fécondation in vitro
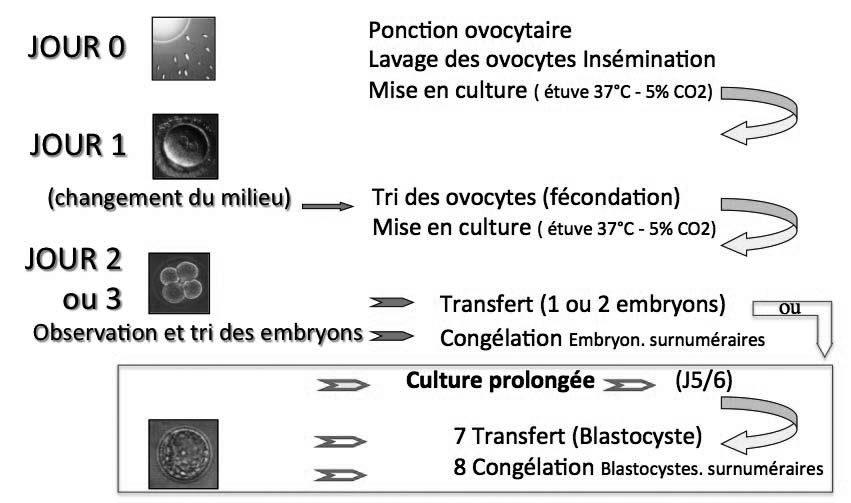
36 heures environ après le déclenchement de l'ovulation, on procède à la ponction ovocytaire, par échographie trans-vaginale, sous anesthésie locale ou générale.
"JOUR 0"
1. traitement et sélection des spermatozoïdes :
Il se fait par "lavage - centrifugation - lavage" ou plus généralement par centrifugation en gradient de densité..
On fait ensuite migrer le culot de centrifugation qui contient les spermatozoïdes dans un milieu de culture approprié (swim up ascendant).
Les spermatozoïdes les plus vigoureux se retrouvent alors dans le liquide surnageant, ce sont ceux qui seront utilisés pour la fécondation in vitro.
Cette préparation a aussi pour but d'éliminer le liquide spermatique qui aurait un effet délétère sur la fécondation en éprouvette ainsi que les débris cellulaire et un certain nombre de germes bactériens.
2. Recherche et lavage des ovocytes
Les ovocytes sont recherchés à partir des liquides folliculaires, ponctionnés par le clinicien, puis ils sont lavés avant d'être mis dans un milieu de culture.
3. Insémination in vitro
Une quantité bien définie de la suspension de spermatozoïdes préparée est mise en contact avec les ovocytes jusqu'au lendemain matin.

Jour "un"
20 à 24 heures après l'insémination, les ovocytes sont nettoyés et changés de milieux de culture pour continuer leur évolution dans un milieux propre. La présence de 2 pronuclei indique que le spermatozoide est bien à l'intérieur de l'ovocyte et que le clivage en deux cellules est proche.
Jour "deux ou trois "
Après observation de la qualité des embryons, généralement composés de 4 blastomères autour de 48 heures après insémination et de 8-10 à 72 heures.Ils sont ensuite triés pour préparer le transfert embryonnaire et une eventuelle cryo-conservation des embryons surnuméraires.
Source fivfrance-Pro
Dans de nombreux cas, il peut être interressant de prolonger la culture des embryons jusqu'au stade blastocyste.
Pour celà on utilisera des milieux de culture spéciaux. le transfert sera alors retardé de quelques jours.
le transfert d'embryon(s) se fait par voie naturelle, sans préparation particulière de la patiente. On utilise pour celà un cathéter très fin qui va permettre de déposer le(s) embyon(s)s choisi(s) dans la cavité utérine.
Pour Celles qui ont déjà effectué des IAC, il s'agit du même geste mais, ici, les spermatozoïdes sont remplacés par des embryons.
Après le transfert, il est recommandé de se reposer quelques instants avant de repartir de la clinique.
 Transfert embryonnaire Transfert embryonnaire
Le transfert peut se faire sous echographie pour mieux positionner l'embryon.
Le nombre d'embryons transférés sera rediscuté, avant le transfert, avec l'équipe médicale.
Raisonnablement,
Le choix possible se situe entre 1 et 2, très rarement 3.
Toutefois, afin d'éviter au maximum les grossesses multiples le choix final se fera, en accord avec le couple, en tenant compte d'un certain nombre de paramétres, comme :
l'age de la conjointe, le rang de la tentative, la qualité des embryons, le taux de fécondation de la tentative en cours, etc...
Les embryons surnuméraires de bonne qualité seront congelés.
Le transfert de blastocystes à 5 jours
Dans un certain nombre d'indications le biologiste pourra proposer un transfert embryonnaire à 5 jours.
Pour ce transfert il aura prolongé la culture embryonnaire à un stade plus avancé : les embryons transférés seront alors des blastocystes.
On transfert généralement 1 seul blastocyste. Les autres peuvent être cryo-conservés pour une prochaine utilisation.
Le transfert différé
Avec les techniques de vitrification, il est possible aujourd'hui de différer le transfert embryonnaire sur un cycle ultérieur, avec un endomètre généralement plus apte à recevoir un embryon. Cette pratique est de plus en plus utilisé par nombre de centres de fécondation in vitro, avec succès. Un travail supplémentaire est cependant demandé à l'équipe biologique puisqu'elle doit pratiquer une ou plusieurs vitrifications pour leur conservation pendant 1 à 3 mois, ou plus si le nombre d'embryons est élevé.
 En savoir plus : Le Transfert embryonnaire En savoir plus : Le Transfert embryonnaire
 En savoir plus : nidation et qualité de l'endomètre en FIV En savoir plus : nidation et qualité de l'endomètre en FIV
 Les risques de la FIV Les risques de la FIV
Lors de la stimulation ovarienne, il peut y avoir un risque d'hyperstimulation. C'est une réponse ovarienne excessive.
Elle est rare et se manifeste par des douleurs dans le bas du ventre avec une augmentation du volume de l'abdomen. Celà peut être associé, ou non à des nausées, des vomissements et à une prise de poids. Vous devez alors contacter immédiatement votre gynécologue. De plus, ce traitement s'accompagne parfois d'un risque de grossesse multiple qui est proportionnel au nombre des embryons que l'on aura transférés.
En Europe, un consensus a été proposé pour diminuer le nombre d'embryons transférés. Certain pays imposent même le transfert d'un seul embryon à la fois.
Les grossesses extra-utérines (assez rares) et les fausses couches, précoces ou tardives (20-25% app.) existent aussi en FIV .Enfin, On sait aujourd'hui que le taux de diverses malformations congénitales est très voisin en fécondation in vitro conventionnelle et en fécondation naturelle.
Tous ces sujets doivent donc être largement débatus avec l'équipe d'AMP avant de se lancer dans ces procédures.D'autres complications exceptionnelles peuvent survenir lors de la ponction des follicules ou du transfert des embryons.
 Les résultats de la FIV Les résultats de la FIV
Toutes indications et ages confondus, le pourcentage de chance d'obtenir une grossesse est de 23% environ par ponction et de 25% par transfert d'embryon(s).
Les patientes plus jeunes et certaines indications ciblées donnent des meilleurs résultats.
Fumer et boire du café en excès peut avoir une incidence significative sur le taux de grossesse en FIV
Fausses couches, grossesses multiples, prématurité
Sur 100 grossesses débutantes, Il y en aura un peu plus de 75 qui aboutiront à une naissance : taux de fausses couches, toutes causes confondues : 18-22 %.
Enfin, en dehors du risque de grossesse multiple, si l'on met plus de 1 embryon, il existe aussi une plus grande prématurité chez les enfants nés de FIV, comparés aux enfants nés naturellement.
 voir aussi : La France est-elle moins performante dans le domaine de l'AMP ? voir aussi : La France est-elle moins performante dans le domaine de l'AMP ?

 Cliquez sur une autre technique de votre choix Cliquez sur une autre technique de votre choix
maj : 02/2017
  EDITORIAL EDITORIAL
Conseils et avertissement avant de commencer une tentative:
 « Etre optimiste mais clairvoyant » « Etre optimiste mais clairvoyant »
La fécondation in vitro est une technique bio-médicale qui permet à des couples infertiles d’avoir un enfant dans les trois quart des cas approximativement.
Malheureusement, En France, si l'on tient compte de la globalité des pratiques et des indications médicales, environ un quart des couples n’obtiendra jamais d’enfant né, même après 4 tentatives de fécondation in vitro. Parfois même pour des raisons inexpliquées dans l’état actuel de nos connaissances.
On peut penser que le taux de succès ira probablement en s’améliorant, sans toutefois dépasser une valeur « critique » que nous sommes bien incapable de quantifier aujourd'hui.
 Le parcours « FIV » peut être difficile ! Le parcours « FIV » peut être difficile !
Chaque couple réagira différemment au parcours d’obstacles que représente ce type d'intervention.
Il peut exister un certain nombre de paramètres qui feront qu’une prise en charge et qu’un traitement seront mieux acceptés par le couple :
L’age du couple, sachant qu’un couple jeune aura une marge de manœuvre plus importante dans le temps, contrairement au couple dont la femme est plus âgée et qui aura une « nécessité de réussite » à court terme.
La prédisposition du couple à accepter la procédure, avec un « optimisme contenu »
Le type de traitement proposé et ses effets secondaires potentiels.
L’indication qui peut engendrer des difficultés de synchronisation dans le recueil des gamètes, comme c'est le cas, par exemple, dans les stérilités masculines majeures avec ponction au niveau testiculaire faite en même temps que le recueil ovocytaire.
La Proximité des différents acteurs médicaux : Gynécologue, Echographiste, Biologiste notamment. Ainsi que La proximité de la clinique où est pratiquée l’intervention.
La disponibilité de l’équipe pluridisciplinaire du centre d’AMP et son aptitude à répondre aux questions des patients.
Les delais d'attente qui peuvent varier considérablement d'un centre à l'autre.
 Un soutien psychologique est-il nécessaire ? Un soutien psychologique est-il nécessaire ?
Ce soutien n’est pas obligatoire et reste à la discrétion de chaque couple.
Certains n’en ressentent pas le besoin, en tout cas dans les premières tentatives.
D’autres y ont recours dès la prise en charge afin de prévenir ou de mieux appréhender les situations conflictuelles au sein du couple. Situations souvent amplifiées dans ces périodes riches en contrainte.
L’échec répété n’est jamais anodin et est souvent, à tort, ressenti comme un échec personnel ou une injustice. Ce qui, sans aide extérieure, peut engendrer des situations dramatiques dans le couple.
Pour ne pas entrer dans une spirale sans fin dont il est difficile de sortir, il serait souhaitable que chacun puisse établir avec son médecin, un "échéancier thérapeutique" à court et a long termes en proposant, avant toute tentative :
un nombre de tentatives maximales raisonnables : de 2 à 5, selon l'age et la qualité des tentatives précédentes, voire la présence ou l'absence de fausse couche.
un délai de réalisation : de 6 à 24 mois, par exemple, selon l’age et l’indication.
une réflexion sur les autres solutions possibles en cas d’échec.
 Les chances de grossesse ! Les chances de grossesse !
C'est un fait que nous sommes très inégaux dans ce domaine et que, malgré des avancées médicales importantes dans les traitements et la cryoconservation par vitrification, la Médecine a peu de possibilité, dans les années à venir, de pouvoir offrir les mêmes chances à tous.
Selon le diagnostic établi pour les conjoints, le couple aura plus ou moins de chances d’obtenir une grossesse par l’une ou l’autre des techniques d’AMP.
Pour certains couples l'AMP ne sera même pas envisageable, car inappropriée.
Trois critères essentiels permettent une évaluation des chances de grossesse :
L’historique médical et le bilan bio-clinique de l’homme (spermiologie...) et de la femme (réserve ovarienne...)
L’indication portée
L’age des conjoints, et surtout celui de la conjointe.
Auxquels on pourra ajouter, après la première tentative, quatre autres critères :
Le type de réponse au traitement médicamenteux
Le taux de fécondation ovocytaire
Le nombre et la qualité des embryons obtenus
La qualité de l'endomètre au moment du transfert (qui peut, aujourdhui, grace à la vitrification, être différé sur un cycle futur plus naturel.
Ces chances varient approximativement, en fonction de ces critères, de 4 à 40% par tentative d’AMP. (hors don d'ovocytes où les chances peuvent être plus élevées).
Même si l’indication de référence en matière d’AMP est la stérilité tubaire bilatérale avec sperme normal du conjoint, elle fait, aujourd’hui, part égale avec les traitements de l’infertilité masculine par micro-injection (ICSI).
 En résultats bruts, nous arrivons aux chiffres cités plus haut : sur 100 couples entrant dans un processus d’AMP, 75 environ repartiront chez eux avec un (ou plusieurs) bébé(s), après avoir tenté entre 1 et 4 tentatives. En résultats bruts, nous arrivons aux chiffres cités plus haut : sur 100 couples entrant dans un processus d’AMP, 75 environ repartiront chez eux avec un (ou plusieurs) bébé(s), après avoir tenté entre 1 et 4 tentatives.
- art.fvf maj 2017 -
|
|





 FECONDATION IN VITRO CONVENTIONNELLE : FIV
FECONDATION IN VITRO CONVENTIONNELLE : FIV



